中国卒中后认知障碍防治研究专家共识发布!丨指南共识
中国卒中后认知障碍防治研究专家共识发布!丨指南共识
中国卒中后认知障碍防治研究专家共识发布!丨指南共识
目前对(PSCI)的诊断主要依赖临床表现、神经心理评估和神经影像学检查。当前也有学者提出从多组学角度寻找PSCI的生物标志物是一个值得探索的方向。本文对该共识中PSCI的生物学标志、防治及病理生理机制和潜在防治靶点进行简要总结。
卒中后认知障碍生物标志物研究的现状和挑战
1. 神经影像学标志物
早发型PSCI的发生主要与梗死部位及再灌注状态有关。脑内无症状血管病,如脑白质病变、微出血等,是PSCI发生的独立危险因素。随着现代神经影像学技术的发展和应用,如动脉自旋标记灌注成像(artery spin labeling,ASL)、SWI、弥散张量成像(diffusion tensor imaging,DTI)等影像技术,有助于对脑低灌注、神经网络损伤和微出血等脑损伤的早期识别,也有助于对PSCI的临床类型的分类。神经影像学检查的选择及所检测病灶见表1。但这些新型影像学检测方法目前尚未在临床常规应用,其标准化模式尚需进一步研究明确。
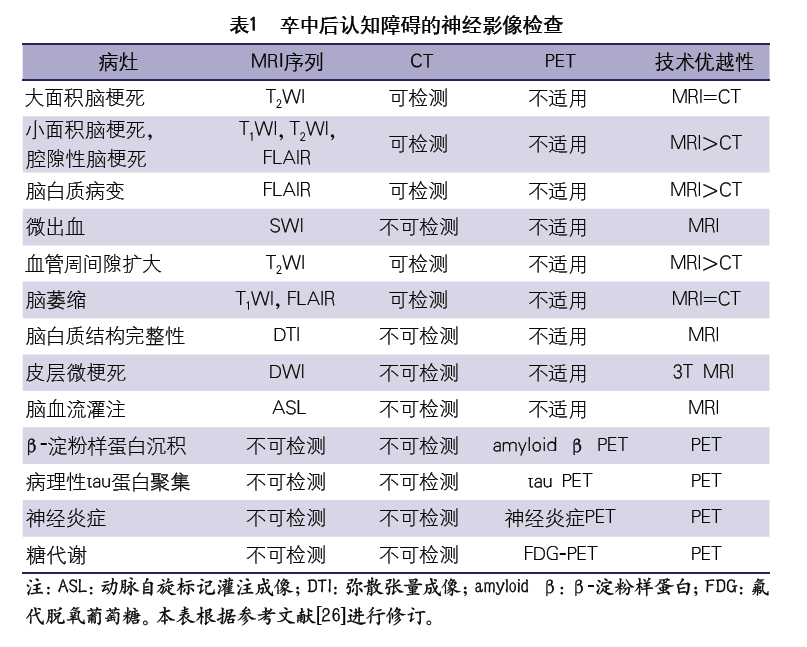
2. 脑脊液及血液标志物
需要指出的是,不同于其他中枢神经系统退行性疾病所导致的认知障碍,PSCI除神经影像学可明确的卒中病灶外,并无特征性的病理表现;同时,卒中后一旦病灶稳定后,不再持续释放病理性物质。因此,体液标志物的价值和意义可能在于卒中后早期体液中脑损害相关分子对PSCI发生的预测及早期干预措施对PSCI防治的评估。
目前尚无确立的或公认的PSCI的脑脊液及血液标志物。脑脊液内β-淀粉样蛋白(amyloid β,Aβ)42、t-tau、p-tau是用于AD诊断的脑脊液标志物,可用于伴发AD的混合型PSCI的诊断。
在PSCI的生物标志物研究中,应着重于寻找与PSCI病理生理机制密切相关的标志物,包括卒中的发生机制及卒中导致认知障碍发生的机制。脑脊液tau或神经丝轻链(neurofilaments light chain,NFL)的浓度反映神经元的损伤,且与认知水平相关,是潜在的PSCI的生物标志物。但这些体液标志物可能随卒中后病程进展而发生动态变化,因此,在确定标志物的同时还需明确其随病程进展的变化历程。因脑脊液采集相对困难,尤其对于卒中患者,所以开发血液生物标志物(如外泌体等)则尤为重要,是今后PSCI标志物研究的一个重要靶点。
针对以上问题,今后PSCI生物标志物研究需解决的重要科学问题包括:①开展基于影像表型的多组学研究,绘制认知障碍(包括全面和特定认知域功能障碍)相关的关键脑区或脑网络(strategic brain regions and networks)定位图谱;②寻找可预测PSCI发生的生物标志物,明确其随病程进展的自然变化历程,以实现对PSCI的预测或预后评估,为早期干预提供条件。
卒中后认知障碍防治的现状和挑战
1. 卒中后认知障碍的危险因素
目前PSCI相关研究发现的危险因素包括以下几个方面(至少在2项独立的研究中证实):
(1)卒中相关因素:卒中病变特征(如脑梗死部位、脑梗死面积),低灌注,卒中史(首发/再发),卒中发生时临床缺损症状的严重程度。
(2)人口特征:年龄,教育水平。
(3)卒中前认知状态。
(4)心血管危险因子:糖尿病、心房颤动、心律失常。
(5)慢性脑病理改变:脑白质病变,脑萎缩(全脑萎缩、颞叶萎缩),无症状梗死,脑淀粉样血管病(cerebral amyloid angiopathy,CAA)。
(6)风险基因:载脂蛋白Eε4等。近年在欧美人群中发现了一系列与VaD相关的易感风险
突变。
(7)其他因素:癫痫发作、败血症。
(8)有研究表明,铁、硒等微量元素、脂代谢异常等参与PSCI的发生发展,是PSCI发生的潜在风险因子。
这些因素通过影响卒中的发生或大脑顺应性(详见病理生理机制部分)而影响PSCI的发生。PSCI研究中存在的一个主要问题是对照组应选择哪种人群,是未发生卒中的健康人群还是发生卒中后但无认知障碍的人群?目前的研究多为无认知障碍的卒中人群,但这样易掩盖卒中相关风险因素的作用。
遗传因素在卒中和VCI中的作用受到重视。针对大样本的临床诊断信息准确的患者,可开展相关的遗传易感关联分析,通过遗传风险评分(polygenic risk score,PRS),评价遗传易感基因和变异在风险预测模型中的效果。基于目前的全基因组遗传关联分析(genome-wide association analysis,GWAS)和全基因组测序等分析,对于卒中、血管性病变、VaD和AD等,在欧美人群中已开展了相应的研究,发现了系列易感风险基因位点,对于个体临床发病风险预测有一定的参考意义。但由于我国人群和欧美人群在遗传背景方面的差异,基于欧美人群的研究,不能够完全应用到我国人群。因此,迫切需要针对我国PSCI群体的遗传分析,识别和鉴定易感风险位点,针对性指导临床用药和干预。
今后PSCI生物标志物研究的一项重要任务是明确PSCI的危险因素及其对认知障碍的贡献大小,并根据危险因素、生物标志物及遗传风险评分,建立一套对卒中患者PSCI的风险评估体系。
2. 卒中后认知障碍的预防及治疗
PSCI是临床异质性较大的一类综合征,PSCI患者既患有卒中,又患有认知障碍,所以对PSCI的防治应同时包括针对卒中和认知障碍的防治。因此,当前对卒中的防治指南同样适用于PSCI,控制卒中的危险因素(如高血压、糖尿病、高脂血症等)、减少卒中的发生,是PSCI预防的基石[详见《卒中后认知障碍管理专家共识》]。除了对高血压、糖尿病、高脂血症的控制,还应积极改善生活方式,如合理膳食、适当运动、戒烟、戒酒等。多模式干预(multidomain intervention)也受到越来越多的关注。
在PSCI的危险因素中,无症状脑血管病,如无症状脑梗死、脑白质病变、微出血等,在老年人群中广泛存在,是卒中和PSCI的独立危险因素,但目前尚缺乏针对该人群的卒中或PSCI的预防研究。2017年,AHA/ASA工作组提出将对无症状脑血管病的管理作为卒中的一级预防策略。对于脑内已存在无症状梗死或脑白质病变但尚未发生卒中的高危人群应如何管理,目前尚无指南推荐意见。对该人群应用阿司匹林或其他抗血小板药物治疗是否可预防症状性卒中或PSCI的发生,目前也缺乏研究报道。针对该人群的高血压治疗目标值也有待进一步研究确定。
对于已经发生卒中的患者应注重卒中二级预防,积极治疗卒中,预防再发卒中,可预防PSCI的发生和(或)进展,因为每复发一次卒中都会增加认知障碍的风险。
对PSCI的治疗应以预防认知功能进一步下降、提高认知水平、改善精神行为症状、提高日常基本功能、降低病死率、管理卒中后的其他功能缺损为目的。《卒中后认知障碍管理专家共识》指出,对于PSCI提倡及早筛查发现、及时综合干预的原则。综合干预包括了前述对已知危险因素的干预、药物治疗和康复治疗。现有证据表明对PSCI有治疗作用的药物包括胆碱酯酶抑制剂(多奈哌齐、卡巴拉汀、加兰他敏)、非竞争性N-甲基-D-天冬氨酸(N-methyl-D-aspartic acid receptor,NMDA)受体拮抗剂(美金刚)、尼麦角林、尼莫地平、丁苯酞、奥拉西坦等,需要进一步针对发病机制寻找新的治疗药物。PSCI的康复训练包括补偿训练策略和直接修复认知训练,需要进一步探索和优化相关技术与方案。
3. 卒中后认知障碍防治的挑战
目前对PSCI的临床防治主要参考对VCI或痴呆的防治策略,缺乏针对PSCI防治的纵向临床研究,包括药物治疗、康复治疗(包括躯体康复和认知康复)及多模式干预等。而今后PSCI的临床研究开展前,需先建立规范的PSCI临床研究模式:包括入组标准(涉及PSCI的诊断、卒中前认知评估)、结局的评估(涉及认知评估方法、混杂因素的影响)等。需指出的是,PSCI具有高度异质性,所以对PSCI的干预试验需根据患者的异质性,即针对不同PSCI类型/认知领域损害的临床分型进行分层研究,针对性地进行临床前期或者临床试验,为PSCI患者提供精准的预防及治疗证据。
卒中后认知障碍的病理生理机制和潜在防治靶点
1. 卒中病变
易患痴呆的卒中病变包括广泛梗死(即大面积梗死和多发性梗死)和可破坏认知相关脑区或环路的关键部位梗死。卒中发生后血管是否再通、脑灌注是否充足也是决定认知障碍发生的关键因素。认知相关的关键脑区包括优势大脑半球(通常为左侧大脑半球)幕上梗死,及大脑前、后动脉供血区(优势侧角回、额中回、颞中回、丘脑、优势侧基底节区)。
2. 大脑顺应性
大脑顺应性指大脑抵抗损伤或从损伤中恢复以维持大脑正常功能的总体能力。而大脑顺应性又依赖于以下两方面因素:
(1)认知储备(cognitive reserve):指大脑通过调动尚存的神经网络或重新搭建可替代的神经网络,以抵御病理损害,从而维持最佳认知功能的能力。认知储备与年龄、教育水平和生活方式(如参加智力活动和规律的体育锻炼)有关。早发型PSCI的危险因素、年龄、教育水平和生活方式可能通过影响认知储备而促进认知障碍的发生。
(2)大脑储备(brain reserve):指可抵抗损伤和病理改变(如淀粉样斑块和脑白质病变)以维持足够大脑功能的能力。例如,AD脑内存在的淀粉样斑块和脑小血管病中存在的脑白质病变、腔隙、微出血、脑室周围间隙扩大等慢性脑病理改变可能通过影响大脑储备而降低大脑对血管损害的顺应力。
小结
综上所述,PSCI优先研究方向归纳为以下几个主要方面:
①建立PSCI统一的诊断标准以及适用于PSCI的认知功能评估工具;
②进一步探索不同临床类型的PSCI的病理生理机制和认知障碍自然发展历程(转归与预后),绘制不同类型的PSCI的认知功能轨迹图(cognitivetrajectory);
③开展大规模流行病学调查研究,评估我国PSCI的患病率/发病率及危险因素;
④寻找可预测PSCI发生的生物标志物及其遗传易感基因,并结合危险因素及生物标志物,建立一套对PSCI的风险评估体系;
⑤开展基于影像表型的多组学研究,绘制认知障碍(包括全面和特定认知域功能障碍)相关的关键脑区或脑网络定位图谱;
⑥针对潜在的病理生理学机制,探索药物和非药物治疗方法,并建立针对不同类型PSCI患者的认知康复训练方案;
⑦建立规范的PSCI临床研究模式:包括入组标准(涉及PSCI的诊断、卒中前认知评估)、结局的评估(涉及卒中后认知评估的时间和方法)等。并根据患者的异质性进行分层,针对性地进行临床试验,为PSCI患者提供精准的预防及治疗方案。
整理自:中国卒中学会卒中后认知障碍研究圆桌会议专家组. 中国卒中后认知障碍防治研究专家共识.中国卒中杂志.
编辑:刘明 审核:荣强



